Hypercalcémie
À retenir
Définition de l’hypercalcémie: >2,65 mmol/l (>1.35 ionisé) chez l’enfant et l’adolescent, et >2.8 mmol/l (>1.4 ionisé) chez le NN.
- La concentration sérique de calcium est mieux évaluée en mesurant la concentration de calcium ionisé. Si non disponible, alors le calcium total sérique doit être ajusté à celui de l'albumine.
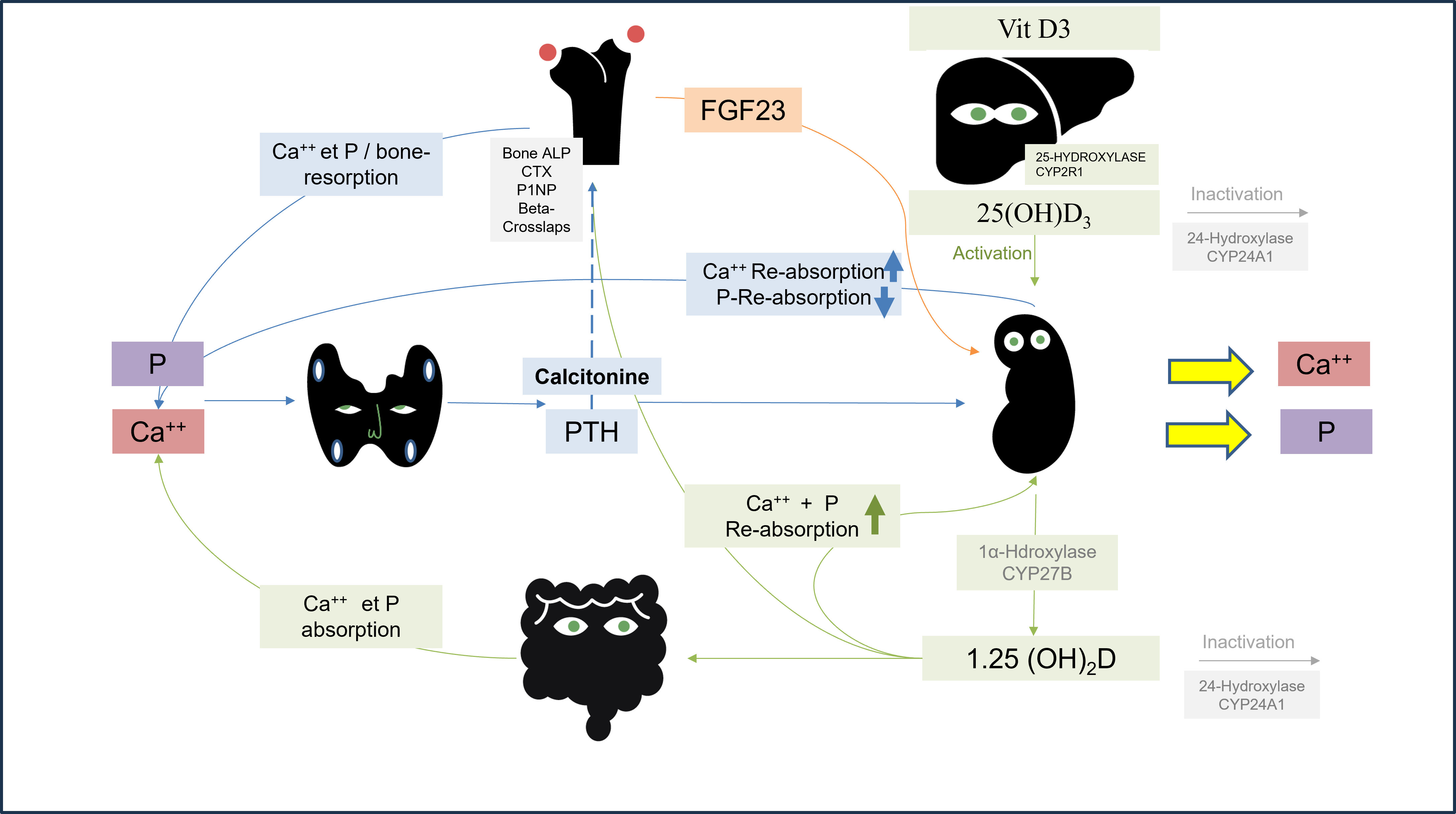
- L'hypercalcémie est principalement causée par une résorption osseuse accrue et, dans une moindre mesure, par une augmentation de l'absorption intestinale du calcium et de…
Dépends de l’étiologie de l’hypercalcémie, sa nature aiguë ou chronique, les signes cliniques associés et les complications.
Signes cliniques
En période néonatale:
- Troubles respiratoires
- Troubles de succion et déglutition, hypotonie
- Vomissements, constipation, anorexie
Chez l’enfant:
- Retard staturopondéral
- Perte pondérale
- Vomissements
- Anorexie, douleurs abdominales, constipation
- Douleurs osseuses, musculaires, articulaires, fractures pathologiques, faiblesse et fatigabilité musculaire, déformations osseuses
- Irritabilité, troubles de la conscience, convulsions
- Hypotonie
- Polyurie - Polydipsie
- Lithiase urinaire, néphrocalcinose
- Raccourcissement de l’espace QTc,
- Hypertension
Principales étiologies d’hypercalcémie
A) Hypercalcémie PTH-dépéndante (élévation du taux d'hormone parathyroïdienne)
Primaire (Génétique)
- Hypercalcémie-hypocalciurie familiale (FHH 1-3- mutation CaSR, GNA11, AP2S1)
- Hyperparathyroïdie néonatale sévère (mutation homozygote CaSR)
- Hyperparathyroïdie (tumeur, hyperplasie) dans le cadre des néoplasies endocriniens multiples 1, 2, 3 and 4 (MEN), hyperparathyroid jaw-tumor syndrome (HPT-J)
Acquise
- Hyperparathyroïdie tertiaire (insuffisance rénale chronique, secondaire au traitement pour rachitisme hypophosphatémique, hypocalcémie maternelle gestationnelle
- Hyperparathyroïdie primaire isolée (adénome, hyperplasie, carcinome)
B) Hypercalcémie PTH-indépéndante ( faible taux d'hormone parathyroïdienne)
- Avec 1,25(OH)2-vitamin D augmentée:
- Intoxication à la 25-OH vitamine D (p.ex. alimentaire)
- Cytostéatonécrose (nécrose des graisses sous-cutanées)
- Hypercalcémie idiopathique infantile (mutation inactivatrice de CYP24A1 , responsable de taux élevés et prolongés de 1,25-dihydroxyvitamine D)
- granulomatoses
- hypersensibilité à la vitamine D
- hypophosphatémie (tubulopathies, manque d’apports)
- Médicaments (thiazides, acide rétinoïque, milk-alkali syndrome, hypervitaminose A)
- Avec 1,25(OH)2-vitamine D normale ou abaissée:
- Endocrinopathies (thyréotoxicoses, hypothyroïdie congénitale, maladie d’Addison, phéochromocytome)
- Causes tumorales (mécanisme : ostéolyse, sécrétion de PTHrP, sécrétion de 1,25(OH)2D3)
- Acidose tubulaire rénale distale, Dysplasie rénale multikystique
- Immobilisation prolongée
C) Syndromique
- Williams Beuren (microdeletion 7q11.23), OMIM 194050
- Hypophosphatasie (TNSALP)
- Chondrodysplasie métaphysaire de Jansen
- Drummond's syndrome (blue diaper syndrome) ( PCSK1)
- Congenital glucose-galactose malabosorption syndrome (SLC5A1)
- Congenital lactase deficiency (LCT)
Bilan paraclinique
Bilan sanguin:
- Calcium total, Calcium corrigé, Calcium ionisé, Mg , Phosphate, créatinine, urée,
- PTH
- 25-OH-vitamine D
- FSC, CRP, Na, K, ASAT, ALAT, LDH, protéines tot. CK
Urines:
- stix, créatinine, calcium, phosphate, protéines, albumine
- Calcule: CaU/CréatU, PhU/CréatU
Imagérie
- US rénal
- Rx thorax, squelette
- ECG
Le cas échéant:
- 1,25-dihyroxyvitamine D3
- Peptide apparenté à la PTH (PTH related peptide)
- Ostéocalcine
- P1NP, Beta-crosslaps
- Bilan phosphocalcique maternel à considérer si nourrisson<3 mois
Traitement à considérer
Hypercalcémie aiguë modérée ou sévère
- Arrêt de tout traitement hypercalcémiant
- Réduction des apports calciques alimentaires (p.ex. lait pauvre en Ca: Milupa basic-CaD: (Ca : <3.75 mg / 100 ml, Vit D : 0 mcg / 100 ml) )
- Hyperhydratation (avec NaCl 0.9%)
- Diurétiques (p.ex. Furosémide 2 mg/kg IV )
Selon indication
- Biphosphonates
- Calcitonine
- Cinacalcet
- Corticoïdes
- Kétoconazole
- Dialyse si insuffisance rénale aiguë
Hypercalcémie chronique:
- Régime pauvre en calcium, hydratation abondante
- Arrêt de la substitution en Vitamine D à discuter
- Biphosphonates selon indication
- Chirurgie des parathyroïdes (adénome, prise en charge d’hyperplasie)
Normalisation de la calcémie
A court terme, dépendent de la sévérité et rapidité d’installation de l’hypercalcémie. En cas d’hypercalcémie chronique, des complications osseuses (fractures, déformations), musculaires (faiblesse, fatigabilité), neuropsychologiques et cardiaques peuvent subvenir.